
Lavoratori preparano i letti al centro congressi di Wuhan, riconvertito in ospedale da campo [via China Daily].
È stata presentata ad Harvard l’analisi statistica su un campione di 26mila contagi nella città di Wuhan, l’epicentro dell’epidemia. Dai dati sulle incidenze (il numero di nuovi contagi al giorno), avevamo già appreso nelle scorse due settimane che dall’inizio della quarantena, in tutta la Cina, sono trascorsi 12 giorni prima di osservare un abbassamento della curva delle incidenze (dal 23 gennaio al 5 febbraio). Auspico, come tanti altri, un esito simile invocando un parallelismo dinamico.
Ma mettendo una lente di ingrandimento sulla città di Wuhan, possiamo osservare meglio gli effetti delle disposizioni emesse dai vari governi. La professoressa Xiong Lin, del Dipartimento di statistica della Università di Harvard, ha illustrato alcuni dettagli di quelle cause, in una lecture chiarissima (qui il suo articolo su medRxiv, qui le slide della lecture).
Mister R-naught
La sua lecture si apre con questa slide. Mostra un curva arancione con una coda azzurra, a forma di cappellino da olandesina. È anch’essa una curva delle incidenze, su un campione di 26.000 casi nella città di Wuhan. E tre valori di R0, detto anche il signor R-naught.
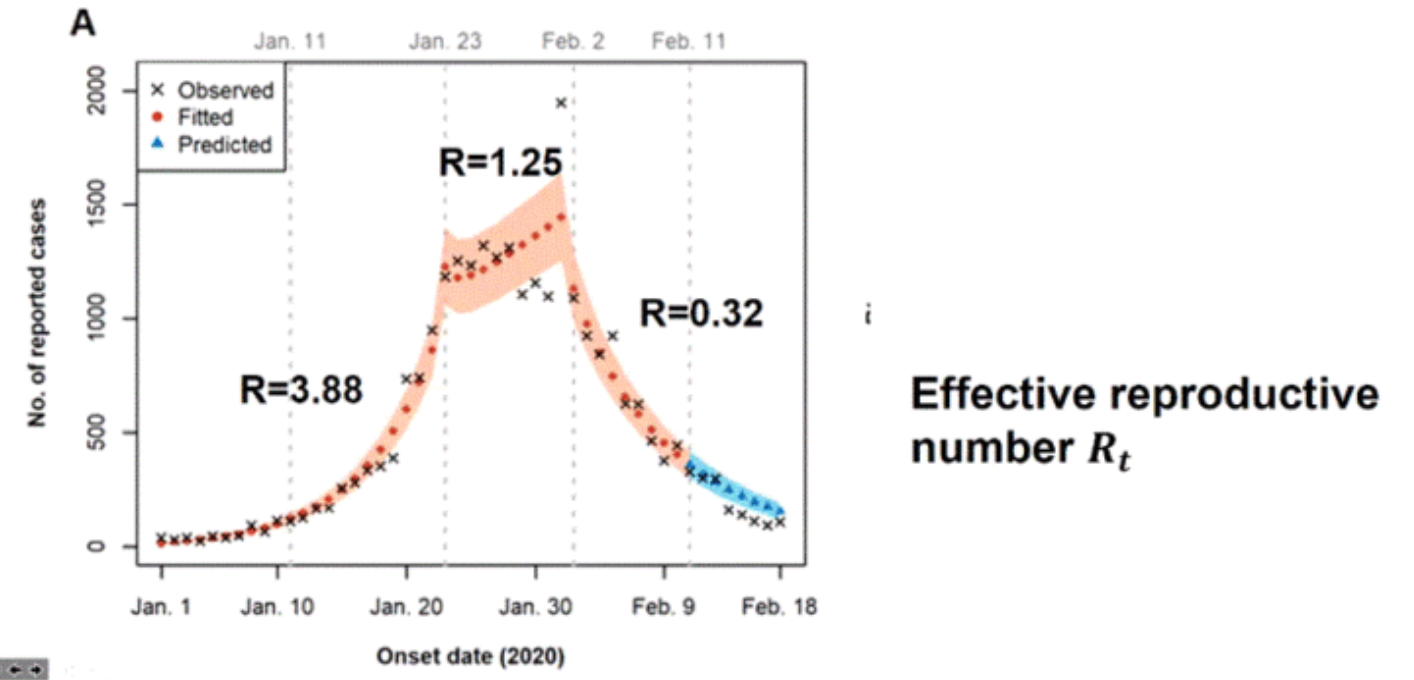 Ricordate, il signor R-naught? Un parametro, che non dice tantissimo sulla dinamica di infezione ma informa sul numero medio di persone infettate da ogni persona infettata, e con questa informazione fissa un limite (minimo) alla percentuale di immunizzati che occorre raggiungere nel pianeta per vincere contro questo virus. Siamo tutti consapevoli ormai che si parla del 50-70%, di fatto comunicato da matematici cinesi già con la pubblicazione del 31 gennaio sul Lancet (Wu et al.), anche se alcune proiezioni vengono ora contraddette dalla lecture di Lin (come spiego più avanti). Appena hanno raggiunto incidenze sui mille nuovi contagi (il 23 gennaio) e stimato un R-naught di quasi 4, hanno cominciato la quarantena fai-da-te, seguendo criteri simili ai criteri che l’Italia sta seguendo in questi giorni. Ma dopo una settimana circa, sono andati più giù col pedale, isolando pazienti (e non solo) con una quarantena detta ‘centralizzata’.
Ricordate, il signor R-naught? Un parametro, che non dice tantissimo sulla dinamica di infezione ma informa sul numero medio di persone infettate da ogni persona infettata, e con questa informazione fissa un limite (minimo) alla percentuale di immunizzati che occorre raggiungere nel pianeta per vincere contro questo virus. Siamo tutti consapevoli ormai che si parla del 50-70%, di fatto comunicato da matematici cinesi già con la pubblicazione del 31 gennaio sul Lancet (Wu et al.), anche se alcune proiezioni vengono ora contraddette dalla lecture di Lin (come spiego più avanti). Appena hanno raggiunto incidenze sui mille nuovi contagi (il 23 gennaio) e stimato un R-naught di quasi 4, hanno cominciato la quarantena fai-da-te, seguendo criteri simili ai criteri che l’Italia sta seguendo in questi giorni. Ma dopo una settimana circa, sono andati più giù col pedale, isolando pazienti (e non solo) con una quarantena detta ‘centralizzata’.
Quarantena fuori casa
Ricordate queste immagini di qualche settimana fa?

Ecco, ha l’aspetto di un lazzaretto, ma stile anni 2000, con wifi e certi attributi minimi di funzionalità da rendere la permanenza (di un paio di settimane circa) se non piacevole, almeno vivibile con dignità. A pensarci, in certe regioni, come l’Abruzzo per fare un esempio, con meno di 300 casi, non sarebbe poi così impensabile. E gli italiani sicuramente non mancano di creatività per concepire questi luoghi per permanenze limitate molto rapidamente.
Da quanto ascolto nella lecture di Lin, è necessario almeno cercare di approssimare quel tipo di modello: occorre tagliare i canali di trasmissione sociale tout court per qualche settimana; condizione raggiungibile, secondo le predizioni di Harvad, svolgendo il periodo di quarantena fuori dalle proprie case.
Perché scelte così draconiane?
I dati pare evidenzino, durante la quarantena fai-da-te, una diminuzione dei casi sì, ma senza portare il signor R-naught sotto il numero 1. Lo sfiora, ma non lo trapassa. Dunque, la quarantena fai-da-te creerebbe un bacino stabile di infettati: in media se siamo infettati, durante questo periodo, tendiamo a infettare un po’ più di un individuo a testa (in media, R-naught =1,25 dal valore iniziale di 3,88) prima di eliminare il virus dal nostro corpo (lo stesso bacino stabile che caratterizza, per intenderci, infezioni endemiche come la malaria). Questo individuo sarà molto probabilmente qualcuno che vive sotto il nostro stesso tetto o che gravita comunque intorno alla nostra vita (in quanto, proprio durante la quarantena fai-da-te, passiamo più tempo con loro che con il resto del mondo e cosi facendo aumentiamo di gran lunga la capacità di monitoraggio dei contagi o dei soggetti ad alto rischio, avendo ridotto drasticamente il grado di aleatorietà delle interazioni sul territorio).
Lo studio racconta che senza queste misure drastiche, adottando la sola quarantena fai-da-te, le incidenze non solo non resterebbero costanti ma raddoppierebbero in circa un paio di mesi sulla base di modelli matematici.
Chi dovrebbe andare in queste quarantene-centralizzate? Quattro categorie di cittadini, da trasferire in 4 diversi tipi di strutture:
- A per quelli con un test positivo;
- B per quelli con sintomi (senza febbre);
- C per quelli con febbre;
- D per quelli che sono stati a stretto contatto con i tipi A or B.
Se un soggetto in B, C or D diventa positivo, viene trasferito nella struttura A. Se da A, le sue condizioni di salute si aggravano, viene trasferito in ospedale.
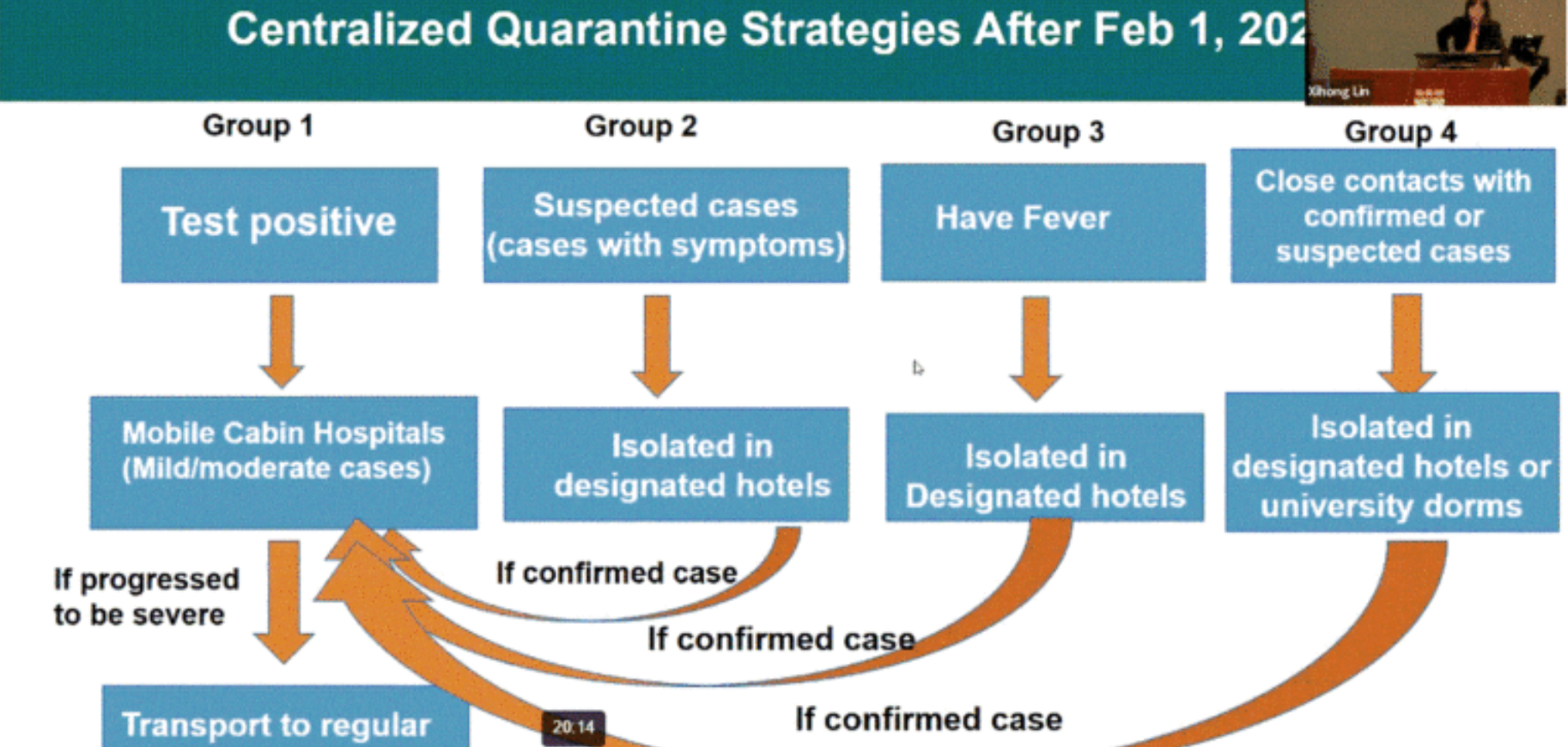 Personale volontario (quelli con i vestiti blu nella foto in alto), e giunto da più parti della Cina per aiutare, fungerebbe da intermediario tra i pazienti e il mondo esterno, incluso quello medico. In questo modo, a detta di Lin, i cinesi hanno tenuto bassa l’occupazione dei letti in ospedale, e portato il signor R-naught sotto l’1, fino ad abbassare drasticamente le incidenze: attendono l’azzeramento delle incidenze per il mese di maggio. Il personale medico, ha aggiunto, deve ricevere il training appropriato e utilizzare adeguati dispositivi di protezione personali, come in questa foto.
Personale volontario (quelli con i vestiti blu nella foto in alto), e giunto da più parti della Cina per aiutare, fungerebbe da intermediario tra i pazienti e il mondo esterno, incluso quello medico. In questo modo, a detta di Lin, i cinesi hanno tenuto bassa l’occupazione dei letti in ospedale, e portato il signor R-naught sotto l’1, fino ad abbassare drasticamente le incidenze: attendono l’azzeramento delle incidenze per il mese di maggio. Il personale medico, ha aggiunto, deve ricevere il training appropriato e utilizzare adeguati dispositivi di protezione personali, come in questa foto.
 Non come si sta vedendo in questi giorni in giro.
Non come si sta vedendo in questi giorni in giro.
 Lin ha concluso accennando all’Italia, senza aggiungere commenti.
Lin ha concluso accennando all’Italia, senza aggiungere commenti.
I numeri italiani
I numeri in Italia, che stanno allarmando di più che in altri paesi, sono molto probabilmente non diversi dalle dinamiche di diffusione del virus in Cina. Quando analisi statistiche multivariate, con un database abbastanza esaustivo delle covariate necessarie (a trarre qualunque conclusione) verranno eseguite, apprenderemo molto probabilmente quello che i modellisti stanno cercando di comunicare in questo giorni, ovvero che quello che osserviamo è sì una velocità doppia dei casi di contagio in Italia (con il numero di casi che raddoppiano ogni 2-3 giorni leggendo i dati sul sito della Protezione Civile) rispetto alla stessa variabile stimata a Wuhan (circa 5-6 giorni, dallo stesso studio di Wu et al Lancet), ma l’accelerazione potrebbe essere solo apparente. In realtà i numeri non si riferiscono ai nuovi contagi, ma ai nuovi contagiati-che-manifestano-sintomi (questi, come abbiamo sentito spesso negli ultimi giorni e confermato da Lin, rappresentano probabilmente circa il 10% dei contagi).
In una popolazione, come quella italiana, con una percentuale relativa di over 65 (23%) circa il doppio che in Cina (12%), questi tassi “apparenti” non possono che essere più drammatici. Se non fosse così occorrerebbe invocare altri fattori; una più alta densità di popolazione potrebbe causare un’accelerazione della crescita dei contagi (ma la densità di popolazione nelle città italiane non è più alta di Wuhan); un’aumentata virulenza per mutazioni virali (nel tragitto da Est a Ovest, speriamo di no) o altri fattori genetico-immunitari (o abitudini comportamentali) degli ospiti potrebbero anche spiegare una velocità differenziale in due popolazioni. Ecco, certe informazioni (età, sesso, comorbidità, tabagismo) potrebbero essere condivise in tempo reale negli stessi database online in cui troviamo ogni giorno i bollettini trasmessi dai vari paesi. Un qualunque laureato in scienze matematiche o statistiche in ogni coordinata del pianeta sarebbe, a quel punto, in grado di apprezzare differenze nei trend, tra i vari paesi, con un paio di click. E magari avrebbe appreso, già un paio di settimane fa con alcune solo di quelle informazioni (per esempio la distribuzione delle età dei casi confermati) che i tassi di mortalità in alcuni paesi (come la Corea del Sud) sono significativamente diversi dall’Italia o dalla Cina. Invece si resta sul se, sul come, si scambiano congetture o inutili digressioni.
Più ricerca e innovazione, coinvolgiamo biotecnologi e biofarma
Potrebbe essere utile sentire il punto di vista di esperti di biotecnologie e CEO delle Biofarma sui motivi per cui paesi oggi, di fronte a una emergenza globale, avanzano con velocità cosi diverse nella realizzazione di kit di individuazione di un patogeno per distribuzione su larga scala - mi riferisco chiaramente a quello che abbiamo assistito in queste settimane con il numero di tamponi eseguiti in Corea del Sud ad una velocità dieci volte superiore a ciò che l’Italia è stata in grado di fare.
Il ritardo italiano
Insomma, una settimana di ritardo è comprensibile, ma tempi più lunghi per correre con approcci simili (su conoscenze biotecnologiche) dovrebbero stimolare un dialogo immediato tra esperti, governi e cittadini. Come mai tanta lentezza? Il virus muta, per cui la stessa tecnica di monitoraggio messa in piedi in un paese non vale in un altro paese? La mancanza di tecnologie specifiche in certi paesi non consentono di riprodurre certe metodologie? O si tratta di proteggere risorse già limitate (comprensibile)? O di proteggere informazioni? (questo sarebbe meno comprensibile di fronte a un’emergenza planetaria). O le informazioni su come costruire questi kit sono state messe a disposizione, ma occorreva stabilire chi doveva occuparsene in Italia?
È bene ricordarlo: questa doppia velocità ha un costo in termini di mortalità e diffusione del virus in un paese. A fare la differenza, nel controllo delle epidemie, è sempre il tempismo delle cause messe. Le simulazioni di Wu et al, (Lancet Jan 31st), dicevano che senza restrizioni, avremmo infettato il 50-70% della popolazione nel giro di un paio di mesi. Una riduzione dei contatti del 50% avrebbe tenuto il virus sensibilmente a bada. Forse questa la speranza degli inglesi? Secondo i dati presentati da Xihong Lin, quella speranza non ѐ fondata sui dati sperimentali raccolti finora. Cosa cambia nelle assunzioni di modello tra i suoi studi e quelli pubblicati sei settimane prima sul Lancet è un esempio di dettaglio che favorirebbe una più rapida comprensione del fenomeno che stiamo osservando.
Sapere di non sapere e imparare alla svelta
Parlare di ciò che non sappiamo, senza timori di essere giudicati è il punto di partenza per accelerare la conoscenza del fenomeno e arginarlo. Merita attenzione la dichiarazione del presidente Trump quando ha detto davanti agli americani: “I didn't know people died from the flu”. Non sapevo che la gente morisse di influenza. Dichiarazione per la quale è stato stigmatizzato dai media.
Quante cose dobbiamo sapere? Quello che conta è che, all’occorrenza, o, formulata la domanda, coloro che possiedono la conoscenza del fenomeno siano in grado di comunicarla e illustrarla apertamente, e subito.
Non sono un esperto di coronavirus\influenza pandemics, mi occupo di ricerca sull’AIDS, per cui il mio punto di vista si fonda esclusivamente su ciò che traggo dai dati presentati o pubblicati di dominio pubblico. In questa affannata lettura super partes, osservo (come probabilmente tanti altri ricercatori che non lavorano in progetti specifici nel settore) incongruenze nella comunicazione e nel trasferimento delle informazioni in tempo rapido. Già notate in altre esperienze di ricerca su questioni di sanità pubblica globale, ma ora di certo più visibili attesa la dinamica ineluttabile di un drammatico fenomeno che riguarda ciascuno di noi.
Credo che i ricercatori, dico quelli non direttamente coinvolti negli studi, in ogni paese, abbiano un ruolo importante in questa fase. Come gli altri cittadini, ricevono le informazioni prodotte dalla comunità scientifica attraverso le pubblicazioni, le conferenze, le news di dominio pubblico. Ma possono utilizzare la propria esperienza nella ricerca, anche se in campi diversi, per creare un filtro, semplicemente fornendo il proprio punto di vista, tra le informazioni utili e quelle inutili o dannose, e aiutare a focalizzare il dibattito tra le domande che i cittadini pongono e le risposte fornite dalla comunità scientifica. Probabilmente con più libertà di quanto potrebbero fare se direttamente coinvolti nella produzione dei dati. È un esercizio utile seguire un po’ più da vicino (come tanti ricercatori non nel settore stanno facendo in questi giorni) una roadmap scientifica, ma senza produrre dati sperimentali o pubblicazioni scientifiche. Credo acceleri riflessioni sulle cause che poi mettiamo quando rappresentiamo i dati prodotti da noi stessi o quando difendiamo il nostro punto di vista sulle questioni di nostra competenza.
Lavoriamo in squadra, passiamoci le informazioni
È una buona opportunità quella di far passare questo lavoro anche al vaglio di altri esperti (storici, politici, filosofi, economisti…) che sicuramente seguiranno questa epidemia più da vicino, intendo dire, anche dopo averla debellata. E magari cogliere l’occasione per comprendere e disseminare certe conoscenze scientifiche e storiche sugli interventi di ingegneria sanitaria nel pianeta, prima di tutto per comprendere da quali teoremi e assunzioni certi suggerimenti di intervento sociale scaturiscono.
Cambiare passo e prospettiva sulle possibili cure
Per il SARS-CoV-2, non abbiamo né un vaccino, né un farmaco antivirale a disposizione. Tranne una molecola (il Remdesivir) di cui avete sentito parlare in questi giorni, prodotta dalla Gilead negli Stati Uniti, che ha mostrato effetti inibitori (abbastanza chiari). La molecola attacca la polimerasi virale, che, da quel che leggo, ha segmenti genomici abbastanza conservati tra i vari cugini appartenenti alla grande famiglia dei coronavirus (scoperti negli anni ’60). Sono virus con un'alta capacità di disseminazione tra specie animali (cross-species), per via di eventi stocastici di ricombinazione genomica. Nell’uomo sono stati scoperti 4 virus di questa famiglia che sono innocui, e prima di dicembre, si conoscevano altri due cugini più irrequieti di questa famiglia (di cui abbiamo sentito parlare nell’ultimo ventennio, il SARS-CoV (ora ribattezzato SARS-CoV-1) e il SARS-Mers); attacchi epidemici che hanno lanciato roadmap scientifiche in tutto il mondo per prepararsi a un nuovo attacco da parte di questa corona-gang. La ricerca veterinaria conosce anche altri cugini di questa famiglia che infettano animali di allevamento, alcuni di questi innocui ( senza innescare processi patologici), alcuni patogenci. Dovremmo sentire il punto di vista dei virologi che hanno dedicato le loro intere carriere a lavorare con questi virus, su cosa si può fare per accelerare la ricerca di farmaci antivirali. Uno di questi esperti ѐ lo statunitense Ralph Baric , che ha presentato dati prodotti sul Remdesivir nei sui laboratori della University of North Caroline, la settimana scorsa durante la Conferenza su Retroviruses and Opportunistic Infections, l’appuntamento annuo piu importante della ricerca sull’AIDS, e tenutosi per la prima volta su streaming.
Sappiamo che il Remdesivir inibisce la replicazione su cellule (sia del SARS-CoV, che del Mers-CoV e ora anche del SARS-CoV-2… Report of the WHO-China (COVID-19)). Inibisce anche la replicazione virale (in vivo) quando somministrata su macachi inoculati con MERS-CoV).
Non solo! Previene anche l’infezione in macachi (non infetti) trattati con questa molecola prima dell’inoculazione virale con MERS-CoV (profilassi antivirale). (E de Wit et al. Prophylactic and therapeutic remdesivir (GS-5734) treatment in the rhesus macaque model of MERS-CoV infection. PNAS).
Nei macachi infettati il Remdesivir endovena fa diminuire visibilmente la quantità di virus nei tessuti. Se un macaco non infettato è trattato con Remdesivir, quando viene inoculato con il virus, riesce a debellarlo senza alcuna disseminazione nei tessuti, come mostrato nel link riportato sopra; gli autori scrivono infatti a chiare lettere (nell’abstract), che molto probabilmente il Remdesivir riuscirà anche a inibire la replicazione del SARS-CoV-2 in vivo. Con un modello preclinico macaco di infezione da SARS-CoV-2, modello che esiste come anticipato dai cinesi a gennaio (WHO-China (COVID-19)), questi esperimenti si mettono in piedi in poche settimane [1].
Inoltre, si hanno buone ragioni per credere che più alta ѐ la carica virale nel corpo più alta ѐ la probabilità di trasmettere il virus, come accade per la trasmissione da HIV. Per cui abbassarla, se non aiuta a ridurre i sintomi clinici, ridurrebbe molto probabilmente la trasmissione del virus a chi ѐ intorno.
Questa molecola ha però un grande svantaggio: deve essere somministrata per via endovenosa (quindi in ospedale, non si può fare a casa). Se ingeriamo il farmaco per via orale, arriva poco o nulla nei tessuti in cui il virus replica.
Nuovi modi di somministrare i farmaci
I farmacologi hanno però, nell’ultimo ventennio, aperto un nuovo capitolo della farmacologia. La trasformazione di molecole terapeutiche attraverso nuove tecnologie (lipid-particle nano-pharmacology) per la loro pronta somministrazione sub-cutanea (come quella che si fa per iniettare l’insulina nei diabetici). La trasformazione di queste molecole in nanoparticelle richiederebbe un numero minore di somministrazioni (in quanto i lipidi attaccati a queste molecole, favoriscono una più lunga permanenza e una più incisiva penetrazione delle molecole nei tessuti, come i linfonodi per l’HIV o i polmoni per il SARS-CoV-2).
Una notizia incoraggiante ѐ giunta proprio ieri dal gruppo di Ralph Baric, dell'Università del North Carolinain, in una pubblicazione diffusa sul web con nuovi dati su un’altra molecola simile al Remdesivir, con il vantaggio di poter essere somministrata oralmente. Si tratta dell’ EIDD-1931, originariamente studiata dall’Università di Emory da cui prende il nome (Emory University Institute for Drug Discovery (EIDD). Si sente già parlare da un paio di giorni di approvazione rapida da parte della Food and Drug Administration per la somministrazione sull’uomo, come accadde alla fine degli anni ottanta per i primi farmaci antiretrovirali come l’AZT [2].
Profilassi antivirale...
Altri farmaci di cui stiamo sentendo parlare in questi giorni, con studi clinici partiti sia in Italia che nel resto del mondo, non hanno funzione diretta di inibizione del virus. Ma agiscono cercando di ridurre una risposta immunitaria eccessiva, che purtroppo, in alcuni pazienti crea quella sensazione di soffocamento e che richiede dunque supporto in terapia intensiva.
Importante comprendere questa distinzione quando si parla delle nuove ricerche e delle speranze che creano. Abbattere una replicazione virale quando i sintomi sono abbastanza gravi, potrebbe non far più una grande differenza sul corso della malattia. Dunque, una molecola antivirale potrebbe non avere un risvolto clinico utile se somministrata a un paziente in una fase avanzata della malattia, ma potrebbe comunque inibire la replicazione virale (riducendo cosi la possibilità di infettare chi è intorno), o una funzione di profilassi antivirale se il farmaco è assunto da chi non è ancora stato infettato ma è ad alto rischio.
Un esempio di profilassi antivirale è la cosiddetta PREP (Pre-Exposure-Prophylaxis) e consiste nella somministrazione in pillole di un farmaco (il Truvada) che può essere oggi prescritto negli USA e in Francia a soggetti ad alto rischio di contrarre il virus da HIV. Queste molecole hanno tossicità molto basse. Infatti ci sono persone (HIV sieropositive, o non infettati) che le assumono da anni senza problemi. Se avessimo avuto la PREP alla fine degli anni ottanta, avremmo assistito probabilmente a un corso diverso dell’epidemia da HIV, forse non ne avremmo sentito più parlare dopo qualche anno. La trasformazione di farmaci anti-HIV in nanoparticelle (esempio liposomi o nanococleati) è un’area di ricerca attiva a partire dagli anni 2000 con l’obiettivo di semplificare la somministrazione di farmaci nei pazienti. Oppure, senza nanoparticelle, un altro capitolo della farmacologia antiretrovirale mira a modificare (attraverso equazioni biochimiche) queste molecole con lo stesso fine: restare più a lungo nel corpo (Long-acting antiretroviral drugs). Approcci che probabilmente modificheranno la profilassi antiretrovirale (e oltre) nei prossimi anni.
Si tratta di un’area di ricerca che potrebbe avanzare più celermente di quanto previsto. Indipendentemente dalla possibilità di poter incidere o meno a questo punto della pandemia, con approcci alternativi di contenimento (che richiedono almeno un anno di studi preclinici e poi un anno di studi clinici), sembra anche questo un tema importante nel dibattito tra cittadini e comunità scientifica.
In generale, la profilassi antivirale è considerata un arsenale importantissimo per prevenire l’esplosione di epidemie, e oggetto di parecchi studi nell’ultimo ventennio nei programmi di ricerca su agenti bioterroristici o di “malattie infettive emergenti”. Ma gli studi in letteratura parlano di proprietà dinamiche delle epidemie, a seconda delle quali il tempismo e le modalità di somministrazione della profilassi antivirale possono fare la differenza nel vincere contro il virus. Una delle scuole di epidemiologia più conosciute nel panorama internazionale è quella britannica (Neil Ferguson, Nature 2006).
In cosa consiste questo approccio? Trattando farmacologicamente migliaia di persone nei primi focolai infettivi; quelli appena diagnosticati, e/o quelli ad alto rischio di infezione. Anche durante le quarantene, il farmaco antivirale potrebbe ridurre le infezioni all’interno dei nuclei di interazione. Forse ci abitueremo a sentir parlare degli antivirali non solo per loro potenziale funzione clinica, ma anche preventiva.
... in attesa dei vaccini
L’alternativa è aspettare, come abbiamo del resto cominciato a fare, l’arrivo di un vaccino da somministrare poi a decine di milioni di persone (dunque aspettando i risultati di studi randomizzati pulitissimi… o si fanno altri danni). Ma il prezzo da pagare di questa attesa potrebbe essere alto. Proprio dall’Imperial College di Londra arrivano simulazioni pubblicate su un pre-print in cui Ferguson, quantifica l’impatto di interventi non farmacologici nella gestione di questa epidemia in termini di morti, nell’ordine di 250,000 in UK e 1,1 milioni negli Stati Uniti.
Agire con una pianificazione internazionale o con strategia ipercentralizzata?
Anche risolvere l’epidemia in un singolo paese oggi non darebbe alcuna garanzia sul rischio di un ritorno del virus, se questo resta attivo in altri paesi. Sarebbe necessaria un’azione pianificata internazionale; tuttavia, nello scompiglio generale provocato dalla pandemia, il rischio sarebbe di allontanare anziché avvicinare i paesi fra loro.
Si potrebbe partire allora da una pianificazione interna, che richiede, a mio avviso, l’istituzione di una task force centralizzata. Se necessario, occorre procedere con abolizione di tutte le misure di regionalizzazione e aziendalizzazione del sistema sanitario nazionale. La precettazione immediata delle strutture sanitarie private e loro utilizzo all’interno della gestione della crisi. Se necessario, si vada oltre: esproprio delle strutture private e integrazione nel servizio sanitario nazionale con piene garanzie occupazionali. In particolare, la precettazione delle aziende strategiche per la produzione di strumenti e materiali sanitari per garantire la produzione su larga scala di strumentazioni mediche, di terapia intensiva e presidi di sicurezza personale da diffondere gratuitamente. Un ritardo nella distribuzione dei dispositivi di protezione individuale (DPI) in un paese come l’Italia, è inaccettabile.
A causa della differenza fra cinesi e occidentali quanto a diritti individuali e azioni collettive, i cinesi sono stati disposti a lavorare più ore e a investire più energie nelle attività imprenditoriali in generale; predisposizione che li avvantaggia senza ombra di dubbio di fronte ad emergenze che richiedono di avanzare tutti insieme.
A fronte di una situazione emergenziale, sono necessarie misure emergenziali. La tutela della salute collettiva dovrebbe essere messa al primo posto e si dovrebbe disporre di tutte le risorse a disposizione in modo coordinato e pianificato.
Note
1. Il modello infatti è stato utilizzato subito per studiare la re-infezione con SARS-CoV-2, come leggiamo in un altro pre-print di un gruppo di virologi di Beijing, postato ieri sul web, con un messaggio incoraggiante:I macachi infettati non vengono re-infettati! e sviluppano un’immunità specifica.
2. Anche l’AZT attacca la polimerasi virale, anche l’AZT come il Remdesivir o l’ EIDD-1931, lo fa camuffandosi in una delle basi (lettere) del genoma per bloccare la replicazione virale. La storia si ripete.

