
L'immagine è un particolare dell'infografica con cui il New York Times del 24 maggio ha illustrato lo straordinario articolo dedicato ai quasi 100mila morti di Covid negli Stati Uniti. "An Incalculable Loss".
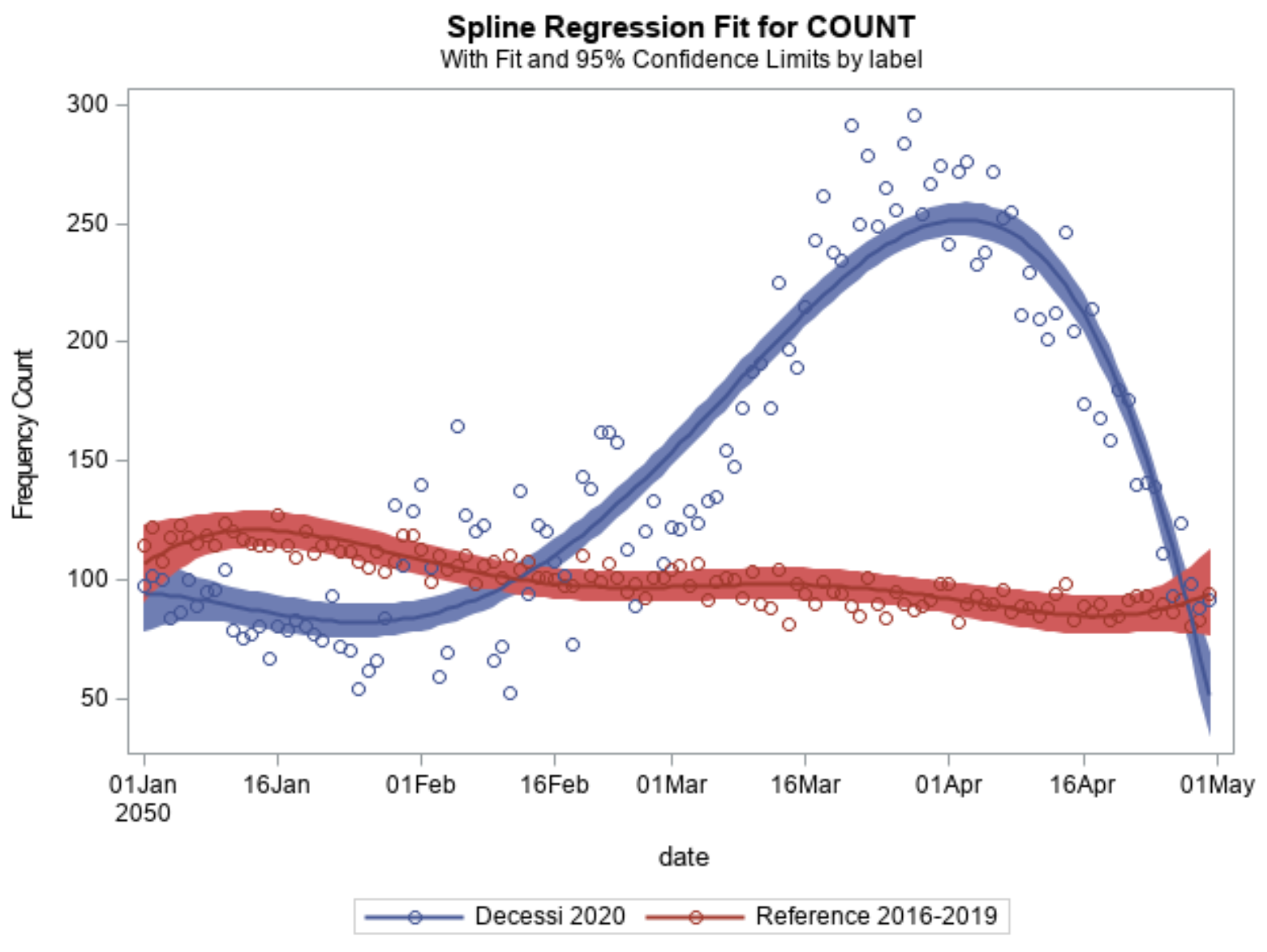
In Italia si muore sempre meno di Covid. Ieri (24 maggio) la Protezione civile ha segnalato 50 decessi (0 decessi in Lombardia salvo verifiche). Ma se i morti son sempre meno, possiamo sperare che anche in presenza di una ripresa delle infezioni la mortalità resti contenuta? Non potrebbe darsi il caso che, come accaduto fin dall’inizio in Germania, alla crescita degli infetti corrisponda una linea solo in leggera salita dei morti, quindi uno scenario diverso e per molti versi tranquillizzante? O ci stiamo illudendo?
L’Italia risulta attualmente terza (dopo Belgio e Francia) nel rapporto fra morti e casi confermati di Covid-19, noto come Case Fatality Rate (CFR)[1]: 14,1%. La media mondiale è 6,6%, quella della Germania 4,6%, dell’Islanda 0,5%. Il CFR cresce ovviamente con l'età, diventando massimo sopra gli 80-90 anni.
In sostanza, la storia della letalità da febbraio a oggi sembra suggerire che si stia passando da uno scenario italiano a uno islandese.
Errori ed effetto sorpresa
Come è possibile che lo stesso virus a marzo uccidesse quasi la metà dei ricoverati e a maggio dieci volte meno? Nei giorni scorsi qualcuno ha sostenuto, come il virologo Massimo Clementi, che il virus sia nel frattempo mutato, perdendo parte della sua aggressività. Ma in attesa di ricevere conferme o smentite definitive di questa ipotesi, ci si può attenere a una spiegazione più solida: da una medicina di guerra si è tornati finalmente a una medicina normale, che deve affrontare una malattia normale, ancorché insidiosa. In sostanza se non è mutato il virus, sono comunque diversi i casi che vanno in ospedale.
Perché allora così tanti morti fra marzo e aprile?
La prima ipotesi indica possibili errori terapeutici commessi davanti a una malattia ancora poco compresa, e in condizioni di estrema emergenza. Luciano Gattinoni, fondatore della scuola lombarda di terapia intensiva e ora di stanza a Gottinga, da me interrogato sull’argomento, fa un esempio:
Nella prima settimana di Covid i pazienti critici venivano trattati in terapia intensiva con una ventilazione a pressione positiva intorno a 15-16 centimetri d’acqua. Dopo un mese la pressione è stata aggiustata a 7-8. Insomma, nell’emotività dei primi momenti, da una parte è stato fatto troppo e, dall’altra, non sono state fatte tante cose, come una analisi accurata delle TAC. D’altronde, capisco benissimo che in quel momento, con l’ospedale pieno di morti, fosse impensabile occuparsi di fisiopatologia. Non si è fatta attenzione al fatto che non ci trovavamo davanti alle caratteristiche di insufficienza respiratoria che eravamo abituati a vedere nei decenni precedenti. C’era qualcosa di diverso.
Marzo è il mese più crudele, ma anche aprile non scherza
Ce lo ricordiamo il mese di marzo in Lombardia?[2] Salita di casi esponenziale, tracciamento saltato, corsie e terapie intensive sature, malati gravi spediti via aereo in Germania, camion militari che traslavano centinaia di bare dalla città martire di Bergamo verso i forni crematori di Modena, seguiti da qualche auto di parenti attoniti. Negli ospedali, metà dei malati muore in corsia e nelle terapie.
Il 21 marzo, così scrivono i medici del Papa Giovanni XXIII di Bergamo sul Catalyst del New England Journal of Medicine:
Il nostro ospedale è altamente contaminato e siamo già oltre il punto del collasso: 300 letti su 900 sono occupati da malati di Covid-19. Più del 70% dei posti in terapia intensiva è riservato ai malati gravi di Covid-19 che abbiano una ragionevole speranza di sopravvivere. La situazione è così grave che siamo costretti a operare ben al di sotto dei nostri standard di cura. L’attesa per un posto in terapia intensiva dura ore. I pazienti più anziani non vengono rianimati e muoiono in solitudine senza neanche il conforto di appropriate cure palliative. Le famiglie non possono avere alcun contatto coi malati terminali e sono avvisate del decesso dei loro cari per telefono, da medici benintenzionati, ma esausti ed emotivamente distrutti. Nelle zone circostanti la situazione è anche peggiore. Gli ospedali sono sovraffollati e prossimi al collasso, e mancano le medicazioni, i ventilatori meccanici, l’ossigeno e le mascherine e le tute protettive per il personale sanitario. I pazienti giacciono su materassi appoggiati sul pavimento. (…) Stiamo imparando che gli ospedali possono essere i principali veicoli di trasmissione del Covid-19, poiché si riempiono rapidamente di malati infetti che contagiano i pazienti non infetti. Lo stesso sistema sanitario regionale contribuisce alla diffusione del contagio, poiché le ambulanze e il personale sanitario diventano rapidamente dei vettori. I sanitari sono portatori asintomatici della malattia o ammalati senza alcuna sorveglianza.
Il caso dell’ospedale di Crema
Il mese più crudele era arrivato in anticipo, e il direttore generale dell’Ospedale di Crema Germano Pellegata se lo ricorda bene:
A metà marzo avevamo 70-80 accessi di pazienti Covid al pronto soccorso al giorno. Su 400 letti del nostro ospedale 350 erano occupati da questi casi, 120 in ventilazione, 18 in terapia intensiva, 28 nell’ospedale da campo montato in fretta e furia dall’esercito e gestito dalla brigata cubana di sanità.
E Crema non è Codogno, epicentro del focolaio, né Alzano, né Bergamo, dove i numeri riportati dalla cronaca di quei giorni sono da capogiro. Ricorda Pellegata:
Noi pensavamo di essere pronti. Come tutti gli ospedali lombardi, avevamo aggiornato i piani pandemici a fine 2019. A gennaio, visto cosa stava succedendo in Cina, avevamo fatto scorte: 20.000 FP2 e 3.000 FP3, tute, caschi, calzari. Dal primo caso del 20 febbraio abbiamo riconvertito l’ospedale triplicando i letti in intensiva, chiudendo blocchi operatori e Unità coronarica, trasformando la struttura adiacente di riabilitazione respiratoria in ospedale e mettendo a sistema le tre pneumologie; abbiamo avviato l’addestramento di tutto il personale, dovendo mettere anche gli oculisti a occuparsi di polmoniti.
Ma anche nelle strutture che più rapidamente sono riuscite a trasformarsi in ospedali Covid, la risposta per alcune settimane non ha potuto essere ottimale. Il consumo di ossigeno, ad esempio, durante il picco epidemico è aumentato di 15 volte, costringendo l’Ospedale di Crema a intervenire rapidamente per rinforzare l’impianto con nuovi serbatoi e con altri accorgimenti che potessero portare la giusta pressione nei reparti di ventilazione.
Morte con Covid (e molte altre malattie)
Uno studio condotto nell’ospedale cremasco sui primi 411 ricoverati con sintomi di Covid-19, la maggior parte dei quali confermati con tampone o con TC (che risulta molto affidabile, mentre il tampone sbaglia 2 volte su 10), dà ragione a chi (come l’INPS) sostiene che i casi e i morti da Covid sono di più di quelli registrati dalla Protezione civile. In questa prima fase dell’epidemia al nosocomio di Crema ne morrà il 17,5% (percentuale destinata ad aumentare nelle settimane seguenti): due terzi sono maschi, di età media 81 anni; zero morti sotto i 60 anni.
I ricercatori Giuseppe Pinter Lauria dell’Istituto Besta di Milano e Guido Caldarelli dell’IMT di Lucca hanno analizzato, in particolare, le malattie che hanno complicato il quadro e giocato un ruolo nella morte dei più fragili. Grazie a una analisi a rete elaborata da Caldarelli, si può infatti capire che il decesso non dipende dall’età in sé, ma ricorre soprattutto in chi è affetto da malattie di cuore, insufficienza renale, cancro, ipertensione, diabete e malattie respiratorie che si dispongono in cluster caratteristici.
Un altro studio sull’epidemia in Lombardia, Veneto e Reggio Emilia dal 21 febbraio al 21 aprile ha determinato una letalità del 27,6%, e ha osservato che la comorbilità gioca un ruolo cruciale nella morte per Covid fino agli 80 anni, dopo di che sembra prevalere la fragilità legata all’età.
Oggi, il direttore generale dell’ospedale di Crema è in grado di darci il quadro completo della letalità che disegna un andamento confortante:
I decessi di tutto il periodo 23 febbraio-19 maggio sono pari al 19% dei malati Covid: 2,8% la prima settimana, 7,9% la seconda, 26% la terza, 24% la quarta, 38% la quinta settimana (22-29 marzo), 24% la sesta, 23% la settima, 19% l’ottava, 16% la nona, 7,7% la decima e 7,3% l’undicesima.
Il virus molla la presa? I dati del San Raffaele
L’ematologo Fabio Ciceri è il vicedirettore scientifico dell'Ospedale San Raffaele di Milano, coinvolto pesantemente nell’emergenza Covid-19. Come abbiamo visto, anche qui la letalità cala di settimana in settimana dal 29% dell’esordio al 2% delle ultime settimane. “Da un paio di settimane non vediamo quasi più pazienti Covid, e i pochi che vengono non presentano forme gravi” racconta Ciceri. I principali ospedali pubblici milanesi che hanno svolto una funzione di hub nell’epidemia, come il Sacco e il Niguarda, ricoverano ancora nuovi casi sintomatici, ma in numero inferiore con il passare dei giorni.
La malattia sembra aver perso forza dappertutto: e se non è il virus mutato, da cosa può dipendere? Fabio Ciceri offre tre spiegazioni:
Le cure in ospedale e a casa sono più appropriate che nei primi tempi e somministrate in modo più precoce. Si è messo a fuoco che, al di là delle polmoniti, la malattia presentava un quadro infiammatorio e di trombosi diffusa da trattare con anticoagulanti e terapie immunomodulanti. Inoltre, uscendo dall’emergenza e con più letti disponibili, gli ospedali rispondono meglio. Un altro punto importante è la stagionalità: a febbraio-marzo negli esami sierologici dei pazienti abbiamo trovato virus influenzali e altri virus che suggeriscono infezioni concomitanti e, quindi, aggravanti il quadro. Anche l’inquinamento atmosferico, irritando le vie respiratorie, fa sovraesprimere i recettori ACE2 e peggiorare la prognosi.
Alla domanda se si aspetta una ripresa dell’epidemia, Ciceri è ottimista:
Non ci aspettiamo una ripresa dei casi gravi. Durante l’emergenza in Lombardia non si è riusciti a tracciare gli infetti e i loro contatti, ma ormai il sistema è rodato per catturare i malati in tempo utile per isolarli e, se necessario, curarli precocemente. Abbiamo vissuto una frattura fra ospedale e territorio che ora si va ricomponendo.
In ospedale solo quando serve
Sul rapporto fra territorio e ospedale insiste anche Luciano Gattinoni quando gli chiedo di spiegare il successo della Germania.
Perché ci sono meno morti in Germania? Secondo me, la prima e più grande differenza con l’Italia è che hanno tenuto i malati più a casa. In Germania, quando arriva in ospedale, il malato si trova davanti a un cartellone con su scritto Nicht betreten, non entrare! Chi ha sintomi anche solo sospetti per Covid, fosse un raffreddore o una congiuntivite, non mette piede in ospedale, deve suonare un campanello e qualcuno veniva a occuparsi di lui. Nella gran maggioranza dei casi, queste persone vengono rimandate a casa e prese in carico dai medici di base. E attenzione: il 50% del personale che riceve questi pazienti è costituito da medici di base che fanno i turni in ospedale. In Germania, la medicina generale è unita alle cure ospedaliere, non separata come da noi, dove i medici di famiglia hanno una “convenzione” con il SSN. Questa frattura in Germania non esiste: c’è integrazione. Questo ha tenuto le persone che non ne avevano bisogno lontane dagli ospedali, salvando molte vite.
Effetto harvest
Ma è l’epidemiologo della ATS Milano Antonio Russo, autore della recentissima Valutazione degli eccessi di mortalità dei primi cinque mesi del 2020 in rapporto ai cinque anni precedenti, che inquadra il calo delle morti da Covid nel modo più convincente:
Negli ultimi mesi del 2019 e nei primi due del 2020 c’è stata una minore mortalità a Milano come altrove in Italia, che ha portato all’accumulo nella popolazione di un serbatoio di persone fragili interessate da una pesante mortalità immediata. Il persistere dell’epidemia ha interessato prevalentemente la popolazione anziana con molte comorbilità, che si è infettata e morta (oltre 5.000 dei 6.000 decessi in più nella conurbazione milanese). Questo serbatoio di mortalità ‘precoce’ si è esaurito, e ora sono rimasti soggetti più resistenti agli effetti del virus, oltre al fatto che ora gli anziani hanno capito che devono proteggersi dall’infezione più dei giovani anche grazie ad una azione mirata dei medici di famiglia. Questo potrebbe essere uno dei motivi per cui i pronto soccorso vedono da tempo pazienti meno gravi.
La figura mostra il difetto di mortalità totale nell'area dell'ATS Milano dal 1 gennaio al 15 febbraio, seguita dall'eccesso di mortalità totale (parte della quale dovuta a Covid-19) che si esaurisce a fine aprile, per tornare a mostrare un difetto di mortalità. L'ATS Milano comprende 193 comuni, compresa la provincia di Lodi, per una popolazione di 3 milioni e mezzo di abitanti. Fonte: Valutazione degli eccessi di mortalità nel corso dell’epidemia Covid-19 nella popolazione dell’ATS Milano. Giovedì 21 maggio 2020.
In altre parole, i "risparmiati" dal normale eccesso di mortalità invernale per influenza e altre cause sono caduti per primi, seguiti dalla popolazione più fragile per età e per le altre malattie che accompagnano gli ultimi anni di vita di buona parte della popolazione anziana. L’epidemiologia lo chiama effetto harvest, l’ultimo e fatale raccolto.
Carica virale e superdiffusione
Passando dall’epidemiologia alla biologia, i ripetuti sequenziamenti fatti sul genoma virale trovato nei tamponi fatti in Lombardia tenderebbero per il momento a escludere una variante lombarda più aggressiva delle altre, che ora si sarebbe indebolita. Si potrebbe tuttavia ipotizzare che sia cambiata non la virulenza, ma la carica infettante media dei casi. Come qualsiasi veleno, anche i virus sono infatti più letali in grandi dosi. Potrebbe essere quindi che la carica infettante media, cresciuta con la concentrazione spaziotemporale dei contagi nei cluster lombardi a causa della superdiffusione, facilitata anche dalle infezioni ospedaliere, ora sia tornata a livelli molto bassi. E che tale possa restare, con un accorto monitoraggio e l’evitamento di eventi di superdiffusione.
Note
1. La posizione del'Italia nel mondo quanto a Case fatality Rate è stato corretta nell'articolo alle 14:30, poiché nella prima versione poneva l'Italia prima anziché terza, come risulta al momento dalle fonti più accreditate. Il Case Fatality Rate (CFR), rapporto fra morti e casi registrati, non va confuso con l’Infection Fatality Rate (IFR), il rapporto fra i morti e tutti gli infetti (anche quelli non ancora individuati) che per Covid varia dal’1 per mille all’uno per cento.
2. Il più completo e obiettivo rapporto sull'epidemia di Covid-19 in Italia aggiornato a fine aprile è: An unprecedented challenge. Italy's first response to Covid-19. WHO, Regional Office for Europe (2020).

