
“Individual behaviour will be crucial to control the spread of COVID-19. Personal, rather than government action, in western democracies might be the most important issue. Early self-isolation, seeking medical advice remotely unless symptoms are severe, and social distancing are key.”
Sir Roy Anderson.
È il messaggio più significativo che Roy Anderson, già a capo del dipartimento di malattie infettive dell'Imperial College di Londra, ci consegna attraverso un editoriale pubblicato da Lancet. Il grande epidemiologo inglese mette poi in fila ciò che non conosciamo e ciò che conosciamo del virus e come questo bagaglio di incertezze e conoscenze dovrà guidare le strategie dei governi e i comportamenti dei singoli individui. Perché senza opporre alcun contrasto al virus si può stimare (ipotizzando un R0 di circa 2,5 nelle fasi iniziali dell'epidemia) che il 60% della popolazione contrarrà COVID-19. È improbabile che accada perché il virus incontrerà degli ostacoli naturali (il virus non sembra così abile a diffondersi tra i bambini) e demografici (alcune comunità vivono più isolate).
Gli unknowns: quello che non sappiamo o è incerto
Anderson sostiene che un primo dato che non conosciamo ancora è il tasso di letalità (nei vari articoli che leggiamo in questi giorni è anche chiamato case fatality rate, CFR, case fatality risk o case fatality ratio). È il rapporto tra numero totale di morti per una malattia e il numero totale degli infetti. Noi non conosciamo il denominatore, il numero totale degli infetti, ma solo il numero totale dei positivi al test: per conoscere il denominatore dovremmo fare analisi a tutta la popolazione. Abbiamo delle stime, secondo Anderson la letalità per COVID-19 è circa 0,3-1% mentre la letalità dell’influenza stagionale è inferiore all’uno per mille (dati ISS http://bit.ly/2Wbh62T).
Il secondo dato non conosciuto è se la capacità di infettare inizi prima dell’insorgenza dei sintomi. Il periodo di incubazione (il tempo che trascorre tra l’infezione e la comparsa dei sintomi) per COVID-19 è circa 5-6 giorni. È un tempo molto simile all’intervallo seriale: il tempo che in media intercorre tra due casi successivi nella catena di trasmissione. Per COVID-19 l’intervallo seriale è tra 4,4 e 7,5 giorni. Quindi è probabile che il contagio possa avvenire anche da una persona senza sintomi.

Figura 1. Caratteristiche dell'infezione da COVID-19 che condizionano il modo in cui le misure di mitigazione incideranno sulla curva epidemica. Se la contagiosità comincia prima dei sintomi diventa cruciale il ritardo con cui una persona contagiosa cerca cure o si auto-isola (Anderson 2020).
Ma quanto contagiosa è COVID-19 prima di sviluppare sintomi? Secondo Anderson una indicazione può venire dalla viremia (la quantità di virus nell’organismo) e dalla sua evoluzione. In uno studio su 17 pazienti con COVID-19 il picco di viremia si raggiunse alla fine del periodo di incubazione quindi si può supporre che la viremia sia abbastanza alta da innescare un contagio uno o due giorni prima dell’insorgenza dei sintomi.
La terza incertezza riguarda il numero di casi asintomatici di COVID-19. Circa l'80% delle persone con COVID-19 sviluppa una malattia lieve o asintomatica, il 14% si ammala gravemente e il 6% si ammala ancora più gravemente. Questo implica che il controllo dell’epidemia basato sui sintomi non sia efficace, a meno che i casi asintomatici siano poco infettivi (si veda il punto precedente).
Infine, la quarta incertezza è la durata del periodo infettivo per COVID-19. Il periodo infettivo è breve per l'influenza A, ma (sulla base dei pochi studi clinici) sembra piuttosto lungo per COVID-19: forse 10 giorni o più dopo il periodo di incubazione.
Quali azioni intraprendere
Ciò che sappiamo e ciò che non sappiamo o è incerto condiziona il modo con cui possiamo contenere l’epidemia. Bisogna quindi andar cauti con i modelli che vengono proposti i questi giorni, come afferma in una intervista anche l'epidemiologo Carlo La Vecchia. Anderson propone un confronto con l’influenza A/H1N1 e la SARS, perché sono le malattie più simili a COVID-19 e permettono di fare delle congetture su quali debbano essere gli obbiettivi e le strategie per raggiungerli.
Anzitutto si può presumere che l’epidemia in un certo paese inizi più lentamente rispetto all’influenza A/H1N1. In Cina il tempo di raddoppio è di circa 4-5 giorni nella prima fase.
In secondo luogo, COVID-19 potrebbe prolungarsi più di una normale influenza.
Terzo: non sappiamo quanto il cambio di stagione avrà effetto sul virus ma probabilmente con un R0 di 2 o 3 difficilmente d’estate andrà sotto l’uno come accade per l’influenza che parte da un R0 di 1,1-1,5.
Tutti questi fattori si collegano direttamente con le differenti strategie di mitigazione che possiamo attuare.
Gli obiettivi delle misure sono molteplici:
- diminuire la mortalità;
- evitare un picco epidemico che sovraccarichi il sistema sanitario;
- evitare il tracollo economico;
- abbassare la curva epidemica in attesa di cure.
Non esiste, chiarisce Anderson, un pacchetto di interventi che possa raggiungere contemporaneamente tutti questi obiettivi. Sappiamo dalla Cina (e ora dall’Italia), che adottare la strategia dell’isolamento danneggia l’economia. Ma non si può aspettare il vaccino che non arriverà prima di 12-18 mesi (sempre che si trovi un’area in cui sarà in corso l’infezione su cui avviare la fase 3 dei trial).
Secondo Anderson nelle fasi iniziali dell'epidemia si può puntare molto sul contact tracing, la capacità di individuare i contatti di una persona trovata positiva, è fondamentale. Nella fase iniziale di una epidemia con R0 di 2,5 è possibile tracciare il 70% per cento dei contatti anche se riuscire a tenere una media di 36 contatti per ogni contagiato inizia a essere difficile.
Quando invece si verificano dei super contagi (come sembra nel caso italiano) il contact tracing supera le attuali capacità di qualsiasi organizzazione e si rende necessario il distanziamento sociale: quarantena volontaria o obbligatoria, interruzione degli eventi di massa, chiusura delle scuole (misura la cui efficacia è ancora in dubbio) e dei luoghi di lavoro dove sia stata individuata l’infezione e l'isolamento delle famiglie, delle città. Queste misure possono essere calibrate in base alla popolazione. COVID-19 ha tassi di letalità molto alti per anziani e persone con salute fragile: bisogna anzitutto agire su queste categorie di persone per diminuire letalità e impatto sul sistema sanitario. Così come è fondamentale adottare fin da subito misure per evitare il contagio del personale sanitario.
Esiste uno scenario che va considerato per chi segue questa strategia: quando il numero dei contagi sarà in diminuzione si potrebbe optare per un allentamento dei vincoli per non soffocare l’economia e questo potrebbe condurre a una ripresa dei contagi (figura 2).
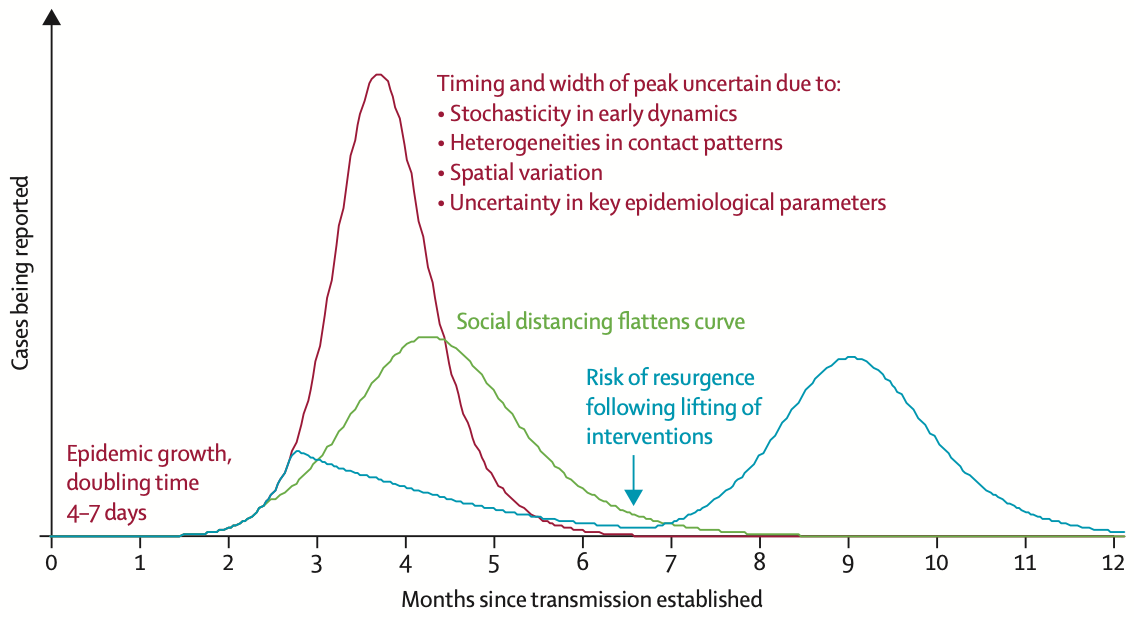
Figura 2. La linea rossa simula l’andamento dell’epidemia in cui viene attuato il solo isolamento dei casi; la linea verde simula l’andamento dell’epidemia in caso di un distanziamento sociale particolarmente rigoroso; la line blu simula il ritorno dell’epidemia in caso di interruzione del distanziamento. Il grafico non è costruito con dati reali, è una rappresentazione dei modelli epidemiologici (Anderson 2020).
Quando il distanziamento sociale è efficace
L’impatto di questa misura è variabile e dipende dalla proporzione di individui infetti con sintomi moderati che si auto-isoleranno; da quanto velocemente gli individui con i sintomi iniziali si auto-isoleranno; dalla durata del periodo di trasmissione da soggetti asintomatici e da quanto è trasmissibile COVID-19 in questa fase. Questa incertezza rende oscura qualsiasi previsione, anche per un epidemiologo del calibro di Anderson che per questo consegna ai singoli individui informazioni sui comportamenti più efficaci da adottare:
- auto-isolamento precoce;
- ricerca di un consiglio medico a distanza, a meno che i sintomi non siano gravi;
- distanziamento sociale.
In capo ai governi invece:
- divieto di eventi di massa;
- buon percorso diagnostico (isolare i casi il prima possibile è fondamentale, come saperne valutare il prima possibile la gravità) e consigli sanitari accessibili a distanza;
- trattamento specializzato per le persone con sintomi gravi;
- sostenere le famiglie con interventi che consentano di ridurre il contagio e diano sostegno a causa della lunga assenza dal lavoro.
Il sistema sanitario sarà messo sotto pressione in una misura che dipenderà molto dall’intensità e della durata della fase di contagio da asintomatici determinerà. E bisogna ricordarlo, non abbiamo certezza in questo campo.
Sapremo quello che bisogna fare e sapremo farlo?
I vari modelli, che tengono conto di tutte le incertezze sul campo, indicano ai decisori politici cosa fare. Non è chiaro (e in Italia lo abbiamo sperimentato) come farlo. Non è chiaro quale sia la strategia per comunicare efficacemente quali obiettivi raggiungere e come.
Essenziali saranno la raccolta puntuale dei dati e la loro analisi per adattare la strategia alla situazione in corso.
In capo ai governi spettano decisioni difficili. Come gli individui risponderanno alle informazioni su come è meglio prevenire l’informazione sarà quasi più importante delle azioni intraprese dai governi. Vitali, conclude Anderson, gli sforzi per una comunicazione efficace delle informazioni.
Convergenza di opinioni
Anche Yonghong Xiao e Mili Estee Torok, su Infectious disease, ammoniscono circa l'adozione di misure non corroborate da prove scientifiche:
- La disinfezione degli ambienti e dell’aria, strade, veicoli e persone con disinfettanti e alcool.
- Le mascherine, possono limitare il contagio da un persone infetta ma non ci sono prove che proteggano dal contagio.
- Anche bloccare il traffico con posti di blocco e chiudere intere città, così come chiudere il traffico aereo da e per le zone rosse, al momento non sembra essere una strategia efficace: queste misure potrebbero creare disordini e ridurre il rispetto di comportamenti efficaci.
- La comunicazione delle conoscenze epidemiologiche deve essere precisa e comprensibile per evitare comportamenti irrazionali. Il rischio di trasmissione attraverso contatti brevi (meno di 15 minuti) o da persone asintomatiche è comunque basso: esagerare questo rischio crea panico che interferisce con l’adozione di comportamenti realmente efficaci nel contrastare l’epidemia.
- Non ci sono abbastanza prove per le cure: bisogna puntare sugli interventi con efficacia provata e iniziare al più presto trial su cure sperimentali.
Yonghong e colleghi insistono sulla necessità di identificare, isolare e fornire rapidamente un'assistenza ottimale ai pazienti e aumentare la capacità diagnostiche, soprattutto per individuare correttamente la gravità clinica.
Note
- Anderson RM. How will country-based mitigation measures influence the course of the COVID-19 epidemic? Lancet. Published Online March 6, 2020 DOI: https://doi.org/10.1016/S0140-6736(20)30567-5.
- Yonghong Xiao Y et al. Taking the right measures to control COVID-19. Infectious disease. March 05, 2020 DOI: https://doi.org/10.1016/S1473-3099(20)30152-3.

